Manuelle und apparative Diagnostik und Therapie
Manuelle und apparative Diagnostik und Therapie
Das tiefe Venensystem löst relativ häufig Beschwerden in den Unterschenkeln aus. Dieser Beinschmerz ist unabhängig von Krampfadern und zeigt in der Regel keine oberflächliche Schwellung. Zunahme der Schmerzintensität unter Wärme, Besserung beim Hochlegen der Beine oder beim Laufen. Manchmal findet man es angenehmer, die Beine nachts aus der Bettdecke heraus zu strecken. Man spürt in den Waden ein Ziehen, Stechen, Brennen, Krampf oder Muskelkater ähnliche Schmerzsymptome.
Auch Läufer können davon betroffen sein. Sie laufen zunächst schmerzfrei, dann nimmt der Schmerz von Schritt zu Schritt zu. Dieser venöse Beinschmerz des Läufers ist nicht die sog. Schaufensterkrankheit und hat auch wenig mit einem Muskel- oder Gelenkschmerz zu tun. Diese Beschwerden sind auf eine sog. entzündliche tiefe Venenstauung, das subfasziale Ödem, zurückzuführen.
Im Folgenden möchte ich Ihnen das subfasziale Ödem erklären, seine Diagnostik näher bringen und die einzige Therapiemöglichkeit, eine tiefenwirksame Kompression mit Verbänden oder Tapes, aufzeigen.
Der Kernsatz der Venenheilkunde lautet (3):
Wenn der Abstrom eines Flüssigkeitssystems behindert oder gestört ist, führt das zu Stauungszuständen.
Nach dem Evolutionsgedanken erhob sich der Mensch vor etwa 1,9 Millionen Jahren vom Vierfüßler zum aufrecht gehenden Zweifüßler. Das Venensystem des aufrecht gehenden Menschen ist seitdem der besonderen Belastung, das Venenblut entgegen der Schwerkraft zum rechten Herzen zurückzuführen, ausgesetzt. Für die Bewältigung dieser Aufgabe ist der Mensch auf Bewegungszyklen angewiesen, die ausreichend lang anhalten müssen, damit ein Rückstrom Rhythmus im Venensystem aufgebaut werden kann. Damit ist nicht das “auf den Beinen sein” und das ”hin und her Gehen” im Berufsalltag mit Schrittzähler gemeint. Nein, nur das flotte Gehen oder Laufen, am besten in der freien Natur, gewährleistet ein rhythmisches Ineinandergreifen der verschiedenen venösen Rückstrom-Mechanismen. Zum Thema “Treppen gehen” lesen Sie bitte unsere wissenschaftliche Arbeit “Die Treppe – der Gelenkkiller“ unter der Rubrik Wissen- Phlebologie hier auf der Homepage.
Beeinträchtigungen der venösen Rezirkulation lösen Stauungszustände aus, die wiederum oberflächliche Schwellungen (praefasziale Ödeme) und tiefe Beinschwellungen (subfasziale Ödeme) nach sich ziehen.
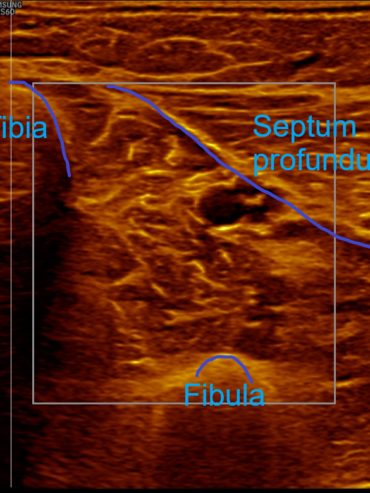
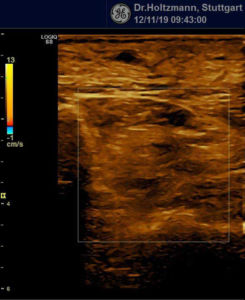
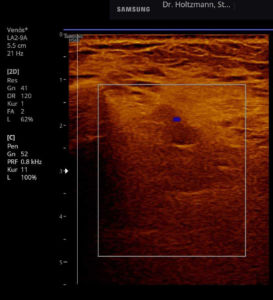
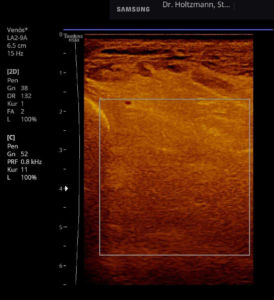
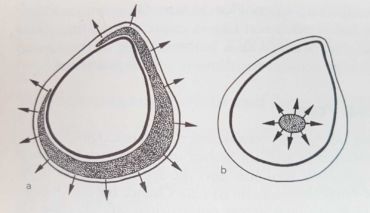
In Abbildung a sieht man die harmlosere, auf dem Muskelhautmantel (Faszienmantel) gelegene Schwellung, die ausschließlich nach außen tritt und so auch bemerkbar ist. Diese oberflächliche Schwellung wird praefasziales Unterschenkelödem genannt. In Abbildung b erkennt man die tiefe, in der zentralen Gefäß-Nerven-Straße des Unterschenkels, d.h. im hinteren tiefen Kompartment gelegene Schwellung. Sie ist mit bloßem Auge nicht sichtbar. Sie kann aber ertastet werden und seit neuestem auch mit dem sonografischen Faszienlogen-Scan nach Holtzmann dargestellt werden. Diesen Ödem-Typ nennt man subfasziales Unterschenkelödem. Es ist die Folge einer entzündlichen tiefen Venenstauung.
Von beiden Ödem-Typen spielt das subfasziale Ödem die gravierendere Rolle, da es das tiefe Venensystem, den Entstehungsort der tiefen Venenthrombose, betrifft.
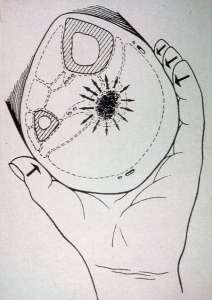
Auf der Zeichnung sieht man einen Querschnitt durch einen Unterschenkel. Gut erkenntlich sind das Schienbein und das Wadenbein gezeichnet. Gestrichelt sieht man die in die Muskelhäute (Faszien) eingepackte Muskulatur. Zwischen den Muskelhäuten (Faszien) sind Logen durch die große Gefäß-Nervenbahnen ziehen. Genau hier kann eine nach dem Tastempfinden Gummiball ähnliche Schwellung auftreten. Diese Schwellung nennt man in der Medizin ein subfasciales Ödem.
“Sub” heißt lateinisch “unter”, die Faszie ist die Muskelhaut und Ödem ist der medizinische Ausdruck für Schwellung. Also eine unter der Muskelhaut in der Tiefe gelegene Schwellung.
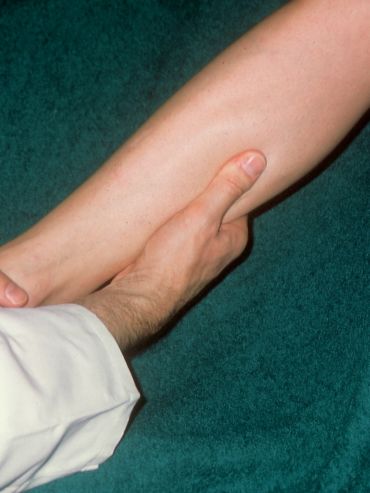
(sog. subtile Palpation nach Fischer und Haid).
Unsere ärztlichen Vorfahren waren mangels anderer Möglichkeiten zur Diagnostik des subfaszialen Ödems auf ihren Tastsinn angewiesen. Das tiefe Venensystem selbst ist allerdings der tastenden Hand nicht zugänglich, aber wie bereits beschrieben die infolge stauungsbedingter Venendrucksteigerung angespannte, die Gefäß-Nerven-Straße umgebende, Faszie.
Bei der sog. subtilen Palpation nach Fischer und Haid trifft die tastende Hand auf das berührungsempfindliche Spannungsfeld der geschwollenen tiefen Flexorenloge. Der Patient bestätigt den Palpationsbefund durch Angabe eines kongruenten Druckschmerzes (Abb. 2, 3, 4). Das heißt drückt man etwas stärker zu, wird der Patient aufschreien und bestätigen, dass dies genau der Schmerz ist, weswegen er die Praxis aufsuchte.
Über das subfasziale Ödem ist sehr wenig bekannt. Vor 50 bis 100 Jahren gehörte die Palpationsdiagnostik noch zum phlebologischen Standardrepertoir. Die sich entwickelnde bildgebende Diagnostik verdrängte diese manuellen Fertigkeiten in der modernen Medizin nahezu vollständig. Schließlich ließ die fehlende Objektivierbarkeit mittels bildgebender Verfahren das subfasziale Ödem aus der Wissenschaft und den Lehrbüchern fast vollständig verschwinden.
Zudem ist das Dilemma der manuellen Diagnostik die notwendige lange Erfahrung des Untersuchers gepaart mit wohl einer gewissen Anlage und Liebe zum feinfühligen Tasten.
Es war daher verständlich, dass der Tastbefund mangels Objektivierungsmöglichkeit nicht ohne Weiteres von ärztlichen Kollegen anerkannt wurde. Der geübte und erfahrene Diagnostiker ist allerdings in der Lage, in der Tiefe des Gewebes mit den Fingerkuppen zu sehen und feinste Gewebeunterschiede zu differenzieren. Diese manuelle Untersuchungskunst wurde zuletzt nur noch von den Anhängern der sog. Fischer Schule, die sich auf den Begründer der modernen Kompressionstherapie Dr. Heinrich Fischer berufen, beherrscht.
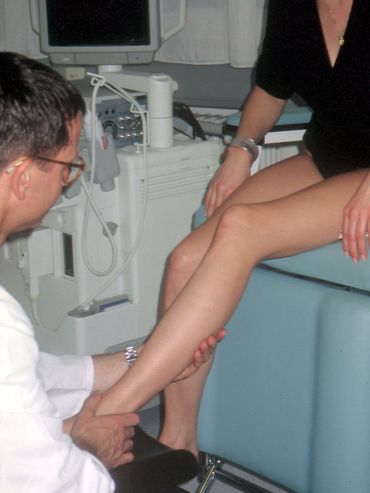
Nur diese Ärzte haben im Schüler-Lehrer-Verhältnis diese Untersuchungstechnik durch viel Übung erlernt und an ihre Schüler weitergegeben. Bei der subtilen Palpation nach Fischer und Haid tastet der untersuchende Arzt entlang der tiefen Venenstraßen zunächst den Unterschenkel und dann den Oberschenkel vorsichtig ab. Die abgebildete Patientin (siehe Abb. 4) ist aufgrund eines Schmerzes im linken Bein in meine Praxis gekommen. Sie sehen an diesem Bein keine einzige Krampfader. Auch wenn sie das Bein mit allen zur Verfügung stehenden technischen Geräten wie Röntgen und Ultraschall genauestens untersuchen, werden sie keine Ursache für den Beinschmerz finden. Erst bei der subtilen Palpation wird der tastende Finger des Arztes am Unterschenkel in der Tiefe auf eine Gummiball ähnliche Verhärtung (das subfasziale Ödem) stoßen.
Wie entsteht das subfasciale Ödem?
Im Venenblut werden die Stoffwechselendprodukte abtransportiert. Das heißt im Venenblut wird der Zellmüll oder Zellabfall entsorgt. Dieser Zellmüll ist aggressiv. Wenn Venenblut langsam abströmt, was immer dann der Fall ist wenn die Gefäßwände dilatiert das heißt weit gestellt sind, reizen die Stoffwechselendprodukte, welche zum Teil giftig sind (z.B. das Homocystein) die Innenwand der Gefäße. Wenn dieses Reizen der Gefäßoberfläche eine Weile andauert oder immer wiederkehrt, dann entsteht eine Entzündungsreaktion. Ein klassisches Zeichen der Entzündung sind Schmerzen, deswegen kommt der Patient in die Praxis, und Schwellung, welche man mit geübter Hand tasten kann! Sowie eine Rötung, die wir nicht sehen können, da sie in der Tiefe verborgen liegt. Unsere Patientin wurde deswegen von einem Arzt, der nicht subtil palpieren konnte, nach Untersuchung mit allen möglichen Instrumenten und Apparaten mit den Worten “Sie haben nichts.” nach Hause geschickt. Aber die Patientin hatte sehr wohl eine Venenerkrankung!
Das subfasziale Ödem ist die häufigste Vorstufe der tiefen Venenthrombose. Diese Vorstufe gilt es in einer Vorsorgeuntersuchung zu erkennen und dann zu therapieren, bevor es zur Gerinnungskatastrophe (Thrombosebildung) und eventuell tödlicher Lungenembolie kommt!
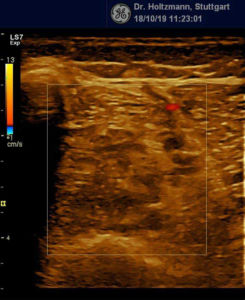
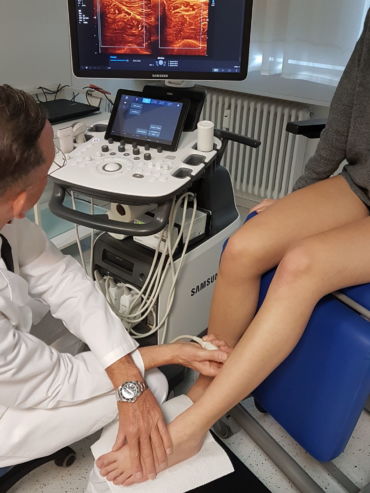
Anfang 2019 entdeckten und entwickelten wir eine einfache, kostengünstige, reproduzierbare und dokumentierbare sonografische Methodik, um das subfasziale Ödemen eindeutig zu visualisieren und somit das wahrscheinliche Substrat der phlebologischen Pathologien erstmals zu objektivieren. Wir nennen diese Untersuchungsmethode: Sonografischer Faszienlogen-Scan nach Holtzmann.
Die Technik und die anatomisch-physiologischen Hintergründe werden von der gefäßmedizinischen Fachzeitschrift vasomed demnächst der Ärzteschaft erstmals als weltweite Erstbeschreibung vorgestellt (5). Mit dem sonografischen Faszienlogen-Scan ist es nun endlich möglich die durch venöse Stauung induzierte, druckdolent tastbare Faszienlogen-Turgorerhöhung im hinteren tiefen Kompartment des Unterschenkels, das subfasziale Ödem, sonografisch als charakteristische Echostrukturveränderung sichtbar zu machen.
Da das subfasziale Ödem die zentrale Vorstufe venöser Erkrankungen darstellt, ist der sonografische Faszienlogen-Scan in unserer Ambulanz das venenheilkundliche First-line-Screening Instrument der Thromboseprophylaxe geworden.
Da das subfasziale Ödem die zentrale Vorstufe venöser Erkrankungen darstellt, ist der sonografische Faszienlogen-Scan in unserer Ambulanz das venenheilkundliche First-line-Screening Instrument der Thromboseprophylaxe geworden.
Anders ausgedrückt:
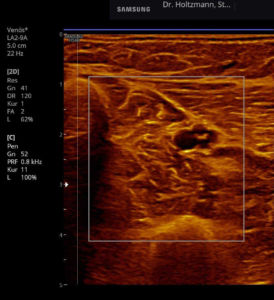
Um die Ausprägung des subfaszialen Ödems standardisiert zu beurteilen, haben wir einen Score entwickelt.
Semiquantitativer Score zur sonografischen Graduierung des subfaszialen Unterschenkelödems
(nach Holtzmann, Leben, Laxgang) (5)
Ausprägung des Subfaszialen Ödems Grad 0
Normale, reflexarme, niedrige Echogenität der Logenmuskulatur (M. flexor digitorum longus, M. tibialis posterior, M. flexor hullucis longus). Reflexreiche, leuchtende Epimysien, Perimysien (Septen) und Gefäßbindegewebe in “dunkler” Echostruktur der Muskulatur, sog. “Sternenhimmelphänomen”.
Ausprägung des Subfaszialen Ödems Grad 0
Normale, reflexarme, niedrige Echogenität der Logenmuskulatur (M. flexor digitorum longus, M. tibialis posterior, M. flexor hullucis longus). Reflexreiche, leuchtende Epimysien, Perimysien (Septen) und Gefäßbindegewebe in “dunkler” Echostruktur der Muskulatur, sog. “Sternenhimmelphänomen”.
Therapie des subfaszialen Unterschenkelödems
Da das subfasziale Ödem im Innenraum des Unterschenkels, nämlich in der tiefen Flexorenloge etabliert ist, benötigt man einen hohen Kompressionsdruck mit hoher Aktionsreichweite, um diesen Schwellungs-Typ zu erreichen und zu entstauen. Ein Kompressionsstrumpf produziert einen elastischen Dauerdruck. Erhöht man diesen Dauerdruck um effektiv an das tiefe Venensystem zu gelangen, so erreicht man dauerhafte Druckwerte, die von den restlichen Geweben wie der Muskulatur, den Arterien, den Nerven etc. nicht ertragen werden. Nach ein paar Minuten Tragedauer würde ein solcher tiefenwirksamer Strumpf unerträglich werden und die Gewebe schädigen.
Vor 110 Jahren erschien Heinrich Fischers Veröffentlichung “Eine neue Therapie der Phlebitis” (2), mit der er die ambulante Behandlung der Venenentzündung und Thrombose inaugurierte.
Heinrich Fischer verwendete nicht nachgiebige Kompression in Form eines modifizierten Zinkleimverbandes nach Unna (Unna-boot) (1,7). Empirisch stand für ihn fest, dass nur hohe Kompressionsdrücke wirkungsvoll das tiefe Venensystem erreichen können. Ihm war klar, dass diese Drücke nicht als Dauerdruck einwirken dürfen, sonst wären sie gewebeschädigend. Physikalisch ist eine Induktion intermittierender hoher Druckspitzen durch die Kombination nicht elastischer Kompressionsmaterialien mit therapeutischem Gehen möglich (4). Nach den Regeln der Physik müssen die von unelastischen Kompressionssystemen beim Gehen erzeugten Drücke für jeweils kurze Zeitspannen sehr hohe Amplituden erreichen. Dies konnten wir in einer wissenschaftlichen Arbeit über die Grenzflächen Druckmessung unter nicht nachgiebigen Verbänden nachweisen (4). Diese Arbeit wird demnächst in der gefäßmedizinischen Fachzeitschrift vasomed veröffentlicht werden.
Unter nicht elastischen Kompressionsmedien geht die Energie aus 2 Kraftquellen (myogene Filament-Gleit-Schwellung und vaso-metabolische Pumpeffekt-Schwellung) vollständig in Druckkraft über (4). Beim flotten Gehen entwickeln sich deshalb signifikant höhere Druckamplituden (210 mmHg) als unter elastischer Kompression (80 mmHg). In der liegenden Position ist der Kompressionsdruck nach therapeutischem Gehen (Ruhedruck) unter nicht nachgiebigen Kompressionsverbänden nahe Null.
Als Resümee behält der alte phlebologische Leitsatz (3) weiterhin seine berechtigte Gültigkeit:
Warum ist Kompression wichtig? Was bewirkt die Kompression?
Durch Kompressionsdruck von außen, der die Venen eindrückt, können Klappen, die beschädigt sind, sich wieder besser schließen. Die Venenklappen nach einer Thrombose sind nicht völlig verschwunden, sondern zeigen narbige Veränderungen die einen lückenlosen Verschluss nicht mehr gewährleisten können. So kann Venenblut als sogenannter Reflux entgegen der geplanten Flussrichtung zum rechten Herz zurücksacken. Wenn nun dieses Thrombose geschädigte Segment mittels Kompressionstherapie eingedrückt wird, nähern sich die vernarbten Taschenklappenreste an und schließen wieder besser.
Die zweite Veränderung ist, dass das Venenblut schneller strömt. Sie müssen sich dieses Phänomen so vorstellen, als wenn Sie einen Gartenschlauch vorne eindrücken. Auch dann wird die Strömung schneller, und das Wasser spritzt mit größerem Bogen in den Garten. Es ist ein physikalisches Naturgesetz, dass bei Einengung des Querschnitts einer Röhre die Strömung in dieser Röhre schneller wird. Und genau das passiert im Bein. Bei jedem Schritt spritzt das Venenblut wie bei einem Springbrunnen von unten nach oben.
Durch die beim Laufen entstehenden wellenförmigen Druckanstiege wird das subfasziale Ödem, also die Schwellung um die tiefen Gefäße herum, zurück in das Gefäßsystem gedrückt. Das ist das Prinzip der Entstauung in der Tiefe des Beines.
Vom oberflächlichen Venensystem her wissen wir, dass bei Venenentzündungen mit Gerinnseln in den Gefäßen, sich die Gerinnsel auflösen, nachdem man eine Binde um diese Region gewickelt und ein gewisser Druck ausgeübt wird. Das ist die sog. Autolyse des Venensystems. Die innere Schicht der Venengefäße produziert, wenn man Druck ausübt, ein körpereigenes Heparin, welches Gerinnsel auflöst und verschwinden lässt. Dieser Mechanismus besteht natürlich auch im tiefen Venensystem. Mit einem Kompressionsverband, der von seiner Kraft her auch bis in die Tiefe gelangt, werden die Thromben im Venensystem aufgelöst.
1997 entdeckte Prof. Jünger in Tübingen (6), dass an einem Bein das mindestens 2 Wochen einer Kompressionstherapie ausgesetzt war, sich in der Haut neue Kapillaren bildeten! Das bedeutet, dass mit der Kompressionstherapie eine echte Gefäßneubildung induziert wird, welche die Durchblutung verbessert. Diese Entdeckung ist die wissenschaftliche Begründung, um die Kompressionstherapie auch bei anderen Erkrankungen heilend einzusetzen.
Alle aufgezählten Mechanismen verbessern in ihrer Gesamtheit die Versorgung jeder Körperzelle im Bein enorm.
Literatur:
- Bischof J, Großmann K, Scholz A (Hrsg.). Phlebologie. Von der Empirie zur Wissenschaft. Gustav Fischer Verlag, Jena/Stuttgart 1993. S. 93–97.
- Fischer H. Eine neue Therapie der Phlebitis. Med. Klinik 1910;30:1172–1173.
- Haid-Fischer F, Haid H. Venenerkrankungen. Phlebologie für Klinik und Praxis. Georg Thieme Verlag, Stuttgart/New York 1985, S. 149.
- Holtzmann M, Leben K. Spezifischer biphasischer Druckaufbau unter nicht nachgiebigen Kompressionsverbänden beim intensiven Gehen. vasomed 32. (2020) 250-254.
- Holtzmann M, Leben K, Laxgang AN. Die Visualisierung und Objektivierung des Subfaszialen Ödems mit der Sonografie. Der sonografische Faszienlogen-Scan. Vasomed (2020) angenommen.
- Jünger M, Galler S, Klyscz T, Hahn M, Steins A, Zuder D, Büchtemann SA. Einfluß der Kompressionstherapie auf die Mikrozirkulation der Haut bei CVI. Vasomed (1997) 4:254-255.
- Unna PG. Die Stauungsdermatosen des Unterschenkels und ihre Behandlung. Dtsch. Med. Zeitg. 5 (1885):1,13.